【横浜市立大学】産科危機的出血に対する子宮全摘術の実態を全国規模で明らかに
|
提供:Digital PR Platform
本プレスリリースは発表元が入力した原稿をそのまま掲載しております。詳細は上記URLを参照下さい。また、プレスリリースへのお問い合わせは発表元に直接お願いいたします。
―緊急子宮全摘術の死亡率は2.2%―
横浜市立大学大学院データサイエンス研究科ヘルスデータサイエンス専攻の中村永信さん(埼玉医科大学 医学部総合医療センター 産婦人科 助教)と、同大学院データサイエンス研究科の清水沙友里講師、後藤匡啓教授らの研究グループは、日本全国の診断群分類(DPC)データベース*1を活用し、2018年4月から2023年3月までの期間における産科危機的出血に対する子宮全摘術(産科的子宮全摘)の診断コード*2の精度を検証するとともに、全国における実施実態と院内死亡率を明らかにしました。
本研究成果は、「Journal of Obstetrics and Gynaecology Research」にオンライン掲載されました(2025年7月28日公開)。研究成果のポイント
- 全国のDPCデータベースを用い、産科危機的出血に対する子宮全摘術の実施率と死亡率を初めて包括的に解析
- 約21万人の産科危機的出血患者のうち、0.88%(1,835人)が子宮全摘術を受け、そのうち0.87%(16人)が院内で死亡
- 計画的な子宮全摘の適応となる疾患(前置胎盤、癒着胎盤など)を除いた解析では死亡率は2.2%に上昇
- 診断コードと分娩出血量の併用により、DPCデータベースでの産科危機的出血の特定精度が極めて高いことを実証(感度97.8%、特異度99.7%)
- 本研究により、日本における産科危機的出血治療の現状と課題が浮き彫りとなり、今後の対応体制の整備に資する重要な知見を提供
研究内容
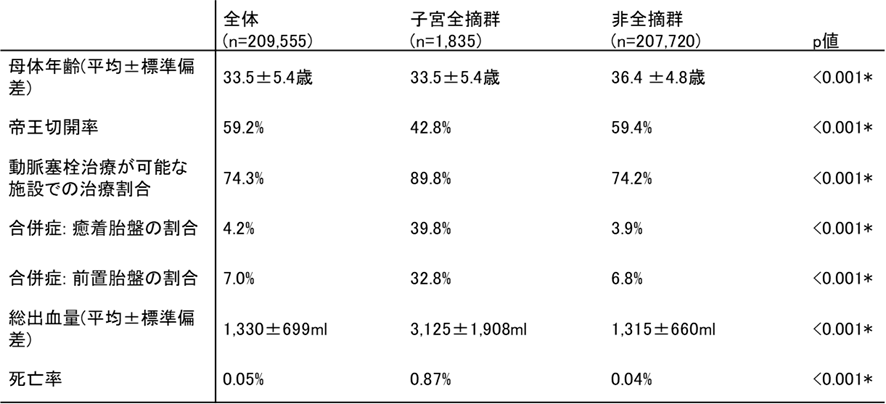
本研究では、まず埼玉医科大学総合医療センターにおける入院患者の診療録をもとに、DPCデータベースに登録された産科出血の診断コードの正確性を検証しました。その結果、DPCデータによる産科出血の診断は非常に高い精度(感度97.8%、特異度99.7%)を有していることが確認されました。 次に、2018年4月から2023年3月までの5年間にDPCデータベースに登録された約21万人の産科出血症例を対象に、子宮全摘術の実施率および術後の死亡率を全国的に解析しました。その結果、全症例の内0.88%の患者が子宮全摘術を受けており、また、子宮全摘術を受けた患者の死亡率は0.87%でした(表1)。表1 産科危機的出血に対する、子宮全摘施行群と非施行群の比較
また、癒着胎盤や前置胎盤などの「予定された子宮全摘が見込まれる疾患」を除外して解析した結果、0.37%の患者が子宮全摘術を受け、死亡率は2.2%に上昇していました(表2)。
表2 計画的な子宮全摘が見込まれる疾患を除外した後の、産科危機的出血に対する子宮全摘施行群と非施行群の比較
なお、本研究は、横浜市立大学大学院データサイエンス研究科でヘルスデータサイエンスの知見を深めた研究者が、産科医療の現場で課題意識を持つ医師と連携し、医療系ビッグデータを活用して実施したものであり、データ駆動型の臨床研究によって現場のニーズに根ざした課題解決をめざす画期的な取り組みです。
研究には、横浜市立大学から清水沙友里講師、後藤匡啓教授、埼玉医科大学 医学部総合医療センターから中村永信助教(横浜市立大学大学院データサイエンス研究科 ヘルスデータサイエンス専攻)、松永茂剛教授、菊池昭彦教授、高井泰教授が参画し、産科医療とデータサイエンスの融合による学際的な共同研究として実現しました。
今後の展開
本研究では、診療情報データベースを基に、産科危機的出血に対して子宮全摘術がどのように実施され、どの程度の母体死亡率が伴っているかを明らかにしました。さらに、単施設での検証により、DPCデータにおける産科危機的出血の診断精度が非常に高いことを確認したことで、今後このデータベースを用いた分析の信頼性が裏付けられました。これらの成果により、日本全国における産科出血の治療実態をデータ駆動型で評価する基盤が整備されつつあります。一方で、本研究は記述的な分析であるため、子宮全摘術が産科危機的出血患者の死亡率にどのような影響を与えているかを直接的に検証することはできません。したがって、今後はより詳細な臨床情報を含む前向き研究*4や、多施設共同研究によって、治療選択と予後の関連性を明らかにし、子宮全摘術に至るリスク因子の分析や、安全な医療措置の標準化に向けた臨床現場での意思決定の支援の応用が期待されます。 加えて、子宮全摘術に至る前の段階での迅速な止血介入や、産科救急における「ダメージコントロール」手術の導入と評価も重要なテーマです[3]。将来的には、死亡リスクを低減するための早期対応体制の整備と、治療プロトコルの最適化が求められます。論文情報
タイトル: Hysterectomy and Postoperative Mortality for Postpartum Hemorrhage in Japan: A Nationwide Database Study with Validation 著者: 中村 永信*、後藤 匡啓、松永 茂剛、菊池 昭彦、高井 泰、清水 沙友里(* 責任著者) 掲載雑誌:Journal of Obstetrics and Gynaecology ResearchDOI: https://doi.org/10.1111/jog.70019
用語説明
*1 診断群分類(DPC)データベース:診断群分類(DPC: Diagnosis Procedure Combination)データベースは、日本の急性期病院における入院診療の診療内容・医療資源の使用状況を包括的に収集・管理する大規模な医療データベース。厚生労働省が主導しており、全国のDPC対象病院から提出される情報をもとに構成されている。 このデータベースには、患者の年齢や性別、入院・退院日、主要な診断名、手術・処置・投薬内容、入院中の経過、および診療報酬に関わる情報が記録されている。特に、日本国内での急性期医療の実態を網羅的に捉えることができ、医療政策の立案や臨床研究など多方面で活用されている。 *2 診断コード:DPC(診断群分類)では、すべての診断や治療行為が「コード(番号)」で記録される。たとえば「産科出血」も、「O721」や「O723」といったICD-10(国際疾病分類)に基づくコードで登録される。DPCデータベースは、こうした診断コードや治療内容、手術、入院日数、患者背景などの情報を全国の急性期病院から集めた、日本最大級の医療データベースである。本研究では、実際の診療録とDPCデータの診断コードを照らし合わせることで、「DPCデータで産科出血を正しく拾い上げられているか」を検証した。 *3 動脈塞栓術(どうみゃくそくせんじゅつ):分娩後の産科出血を止めるための治療のひとつで、カテーテルという細い管を使って、子宮の血管を内側からふさぐ方法。専門の技術が必要なため、すべての病院で行えるわけでないが、手術に代わる選択肢として近年注目されている。 *4 前向き研究:患者を登録し、これから新しい症例を集めて「仮説を検証」するあらかじめ定めた観察項目に基づいてデータを追跡する研究手法。ある事象や要因が将来どのように影響するかを観察するこの方法では、データの欠損が少なく、観察日をそろえて設定できるため、後ろ向き研究に比べて質の高い研究が可能。参考文献
1. Say L, Chou D, Gemmill A, Tunçalp Ö, Moller AB, Daniels J, et al. Global causes of maternal death: a WHO systematic analysis. Lancet Glob Health. 2014;2(6):e323-33. 2. Pettersen S, Falk RS, Vangen S, Nyfløt LT. Peripartum hysterectomy due to severe postpartum hemorrhage: A hospital-based study. Acta Obstet Gynecol Scand. 2022;101(7):819-26. 3. Pacheco LD, Lozada MJ, Saade GR, Hankins GDV. Damage-Control Surgery for Obstetric Hemorrhage. Obstet Gynecol. 2018;132(2):423-7.


